目次
<後縦靱帯骨化症>はどんな病気?
- 🔹 基本
- 🔹 なぜ起こる?
- 🔹 症状
- 🔹 診断
- 🔹 治療
- 🔹 生活でのポイント
- 日本・東アジア(一般住民)
- 他地域(参考)
- 患者数の“規模感”(日本)
- 1) 本質:多因子が重なる“骨化体質+環境”
- 2) 関与が強い要因
- 3) 病理メカニズムのイメージ
- まとめ
- 症状の進み方(典型)
- 進行スピードに影響する因子
- 手術とその後の経過(ざっくり)
- 日常での“増悪サイン” (受診の目安)
- 目的
- 1) 保存療法(軽症・進行が遅い場合)
- 2) 手術適応(目安)
- 3) 術式の選び方(ざっくり指針)
- 4) 合併症と周術期の注意
- 5) 術後リハビリとフォロー
- 6) 受診時の相談ポイント(チェックリスト)
- 1) 首に負担をかけないコツ
- 2) 転倒・外傷を防ぐ
- 3) 痛み・しびれへのセルフケア
- 4) 体重・代謝のコントロール
- 5) 眠り方・日常の細かな工夫
- 6) 受診の目安(悪化サイン)
- 7) 手術後なら
🔹 基本
- 背骨の中で椎体の背側(脊髄のすぐ前)にある“後縦靱帯”が骨のように硬くなる病気です。
- 骨化で厚くなった靱帯が脊柱管を狭め、脊髄や神経根を圧迫します。
- とくに頚椎(首の骨)に多く、日本を含む東アジアで頻度が高いのが特徴です。
🔹 なぜ起こる?
- はっきりした単一原因は不明ですが、
遺伝的素因、加齢変性、糖代謝異常(糖尿病)や肥満、**びまん性特発性骨増殖症(DISH)**などの関与が示唆されています。 - 同じ“靱帯が骨化しやすい体質”として、**黄色靱帯骨化症(OLF)**と合併することもあります。
🔹 症状
- 初期は無症状のこともあります。進行すると:
- 手のしびれ・巧緻運動障害(ボタン掛けが難しい、字が乱れる)
- 歩行障害・ふらつき、足の突っ張り(痙性)
- 首・肩の痛み、腕のしびれ(神経根症状)
- 重症では排尿・排便障害(脊髄症)
- 一般にゆっくり進行し、転倒を契機に悪化することもあります。
🔹 診断
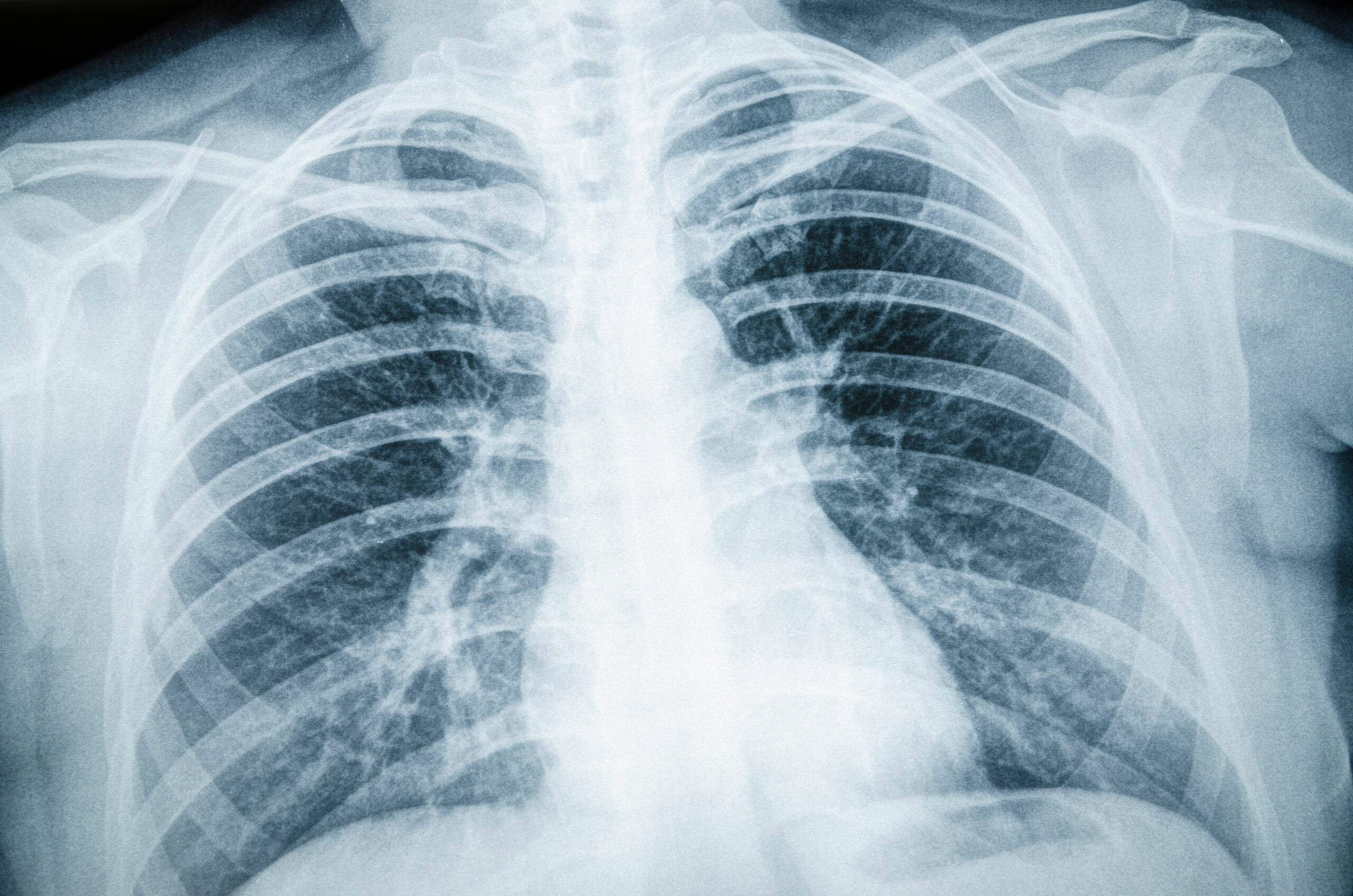
- X線:後縦靱帯の“白い骨化像”を確認。
- CT:骨化の形・厚み・範囲を立体的に把握(手術計画に重要)。
- MRI:脊髄の圧迫や信号変化(ダメージの程度)を評価。
🔹 治療
保存療法(軽症・進行が遅い場合)
- 生活指導(転倒予防・頚部過伸展を避ける)
- 痛みやしびれへの薬(鎮痛薬・神経障害性疼痛薬)
- リハビリ(姿勢・筋力・歩行訓練)
※骨化を止める薬は確立していません。あくまで症状緩和と機能維持が目的。
手術療法(脊髄症状・進行例)
- 目的:脊髄・神経根を除圧し、進行を止める/改善する。
- 主な術式:
- 椎弓形成術(後方から脊柱管を広げる)
- 椎弓切除術 ± 固定
- 前方除圧固定(骨化塊を前方から除去し固定)
- 病変の厚み・位置、頚椎の配列、患者さんの全身状態で術式を選択します。
🔹 生活でのポイント
- 転倒予防・頚部の無理な反らしを避ける、体重・糖代謝の管理。
- しびれや歩行の悪化、排尿障害などが出たら早めに受診。
- 手術後もリハビリと定期フォローが大切です。
ひとことで
後縦靱帯骨化症は、首の靱帯が骨化して脊髄を圧迫し、手の巧緻障害や歩行障害を起こす進行性の病気。
軽症は保存的に様子を見ますが、脊髄症状が出たら手術での除圧が治療の中心になります。
<後縦靱帯骨化症>の人はどれくらい?
日本・東アジア(一般住民)
- X線(レントゲン)ベース
- CTベース(より見つけやすい)
- 頚椎OPLL:およそ6%台とする全脊椎CT研究があり、画像法を高感度にすると検出率が上がります。 E-Neurospine
※胸椎のOPLLは頚椎より少なく、X線研究では**0.5〜0.8%**程度とされています。 PMC
他地域(参考)
- 地域差が大きく、日本・台湾で1.9〜7.7%、一方で**香港・シンガポール・韓国では0.6〜1.9%**などの報告があります(研究デザインや年齢構成で幅あり)。 リッピンコット
患者数の“規模感”(日本)
まとめ
- 日本・東アジアでは数%前後と“まれではあるが珍しすぎない”頻度。
- CTのほうが検出率が高く、数字は検査法で変わります。
- 行政統計の受給者数=有病率ではない点に注意が必要です。
<後縦靱帯骨化症>の原因は?
1) 本質:多因子が重なる“骨化体質+環境”
- 単一の原因は不明。
- 遺伝的素因に、加齢変性・代謝異常・機械的ストレスなどが重なり、靱帯が軟骨化→骨化へ進むと考えられています(線維組織が軟骨様に変わり、内軟骨化生で骨になる)。
2) 関与が強い要因
- 遺伝的素因:東アジアに多く、家族内発症の報告も。骨・軟骨形成やTGF-β/BMP・Wnt系など“骨化シグナル”に関わる遺伝背景が示唆。
- 代謝・内分泌:糖尿病、肥満、脂質異常、メタボなどがリスク。高インスリン状態・炎症性サイトカインの関与が指摘。
- 力学的ストレス:長年の姿勢・作業・加齢に伴う微小損傷と修復の反復が骨化を促進。
- 加齢・性別:中高年、男性に多い傾向。
- 合併体質:**びまん性特発性骨増殖症(DISH)や黄色靱帯骨化症(OLF)**など、**靱帯・付着部が骨化しやすい体質(骨化素因)**と同時にみられることがある。
3) 病理メカニズムのイメージ
- 靱帯の変性/微小損傷
- 軟骨様化(線維軟骨化)
- **骨化シグナル(TGF-β/BMP・Wnt・炎症)**が優位
- 内軟骨化生で骨形成 → 脊柱管を狭め脊髄圧迫
まとめ
- OPLLは「遺伝素因+代謝異常+加齢・ストレス」が絡む多因子性の病気。
- 糖尿病・肥満など修飾可能な因子の管理が、進行リスクを下げる観点で重要です(ただし骨化そのものを止める確立薬は未だありません)。
- しびれ・巧緻障害・歩行障害など神経症状が進む前に受診し、適切なタイミングで治療を検討することが大切です。
<後縦靱帯骨化症>は遺伝する?
遺伝する?しない?
- 必ず親→子に伝わる単一遺伝(メンデル型)ではありません。
- ただし、家族内に患者がいると発症しやすい“傾向”が上がることが複数の研究で示されています(家族集積・東アジアでの高頻度など)。
- 実際には、多くの遺伝要因の小さな影響+環境・生活習慣(加齢、糖尿病、肥満、力学的ストレス)が重なって発症する多因子性と考えられています。
どんな遺伝要因?
- 骨・軟骨形成や細胞外基質、**TGF-β/BMPやWntなど“骨化シグナル”に関わる遺伝的多型が感受性(なりやすさ)**に関係する可能性が報告されています。
- ただし、特定の1つの遺伝子変異で説明できるわけではなく、検査で「将来の発症が確定する」段階にはありません。日常診療で推奨される遺伝子検査は現時点でありません。
家族に患者がいる場合の考え方
- “必ず遺伝する”病気ではないので、子どもや兄弟が必ず発症するわけではありません。
- 一方で、生活習慣病(糖尿病・脂質異常)や肥満、姿勢・労働などの力学ストレスが重なると発症・進行リスクが高まるため、
- 体重・血糖・脂質の管理
- 首を強く反らす/ねじる反復動作の回避
- しびれ・巧緻障害・歩行障害など神経症状が出たら早めに受診
を意識するとよいです。
- **DISH(びまん性特発性骨増殖症)や他の靱帯骨化(黄色靱帯骨化症)**と同じ“骨化しやすい体質”が家族で重なることはあります。
まとめ
- OPLLは「遺伝しない」とは言い切れないが、「遺伝病」でもない。
- 遺伝的素因+生活習慣・加齢などの環境因子が組み合わさって起こる多因子性疾患。
- 予防・進行抑制の観点では、生活習慣病の管理と首への過度負荷の回避、症状の早期受診が大切です。
<後縦靱帯骨化症>の経過は?
経過の全体像
- 初期は無症状〜軽い首・肩こりで経過することも多い。
- 骨化が徐々に厚く・長くなり脊髄や神経根を圧迫すると、頚髄症(脊髄の障害)が目立ってきます。
- 経過は大きく**「緩徐進行型」と、転倒や過度の後屈などを契機に「段差的に悪化する型」**があります。
症状の進み方(典型)
- 前駆〜軽症期
- 手のしびれ、細かい動作が少し不器用(ボタン掛け・箸づかいが遅い)
- 首を大きく反らす・捻ると症状が強まることがある
- 中等症
- 巧緻運動障害(字が乱れる、ボタンが掛けにくい)
- 歩行のふらつき・突っ張り(痙性歩行)、階段・長距離歩行がつらい
- 感覚鈍麻、腕の放散痛(神経根症状)を伴うことも
- 重症期
- 転倒が増える・杖が必要
- 排尿・排便障害(膀胱直腸障害)
- 長く放置すると不可逆的な脊髄障害が固定化しやすい
※胸椎や広範囲病変を合併すると、体幹のしびれ・歩行障害が前景に出ます。
進行スピードに影響する因子
- 骨化の量・形・範囲(長節性、環状に取り巻くタイプほど圧迫が強くなりやすい)
- 脊柱管の狭さ(“占拠率”が高いほど悪化リスクが上がる傾向)
- 頚椎配列(前弯の保たれ具合)・不安定性
- 年齢・男性・糖尿病など代謝因子
- 外傷(転倒・過伸展)で急に悪化することがある
手術とその後の経過(ざっくり)
- 脊髄症状が出たら手術で除圧するのが基本。
- 多くでしびれ・歩行の改善が見込め、進行を止める/緩める効果がある。
- ただし、術前の障害が重く長期だと回復は限定的。
- 術後は再骨化や隣接レベルの進行が少数で起こりうるため、定期フォローが必要。
日常での“増悪サイン” (受診の目安)
- 手の不器用さ・書字の悪化、ボタン掛けに時間がかかる
- 歩幅が小さくなる、階段で手すりが必須、転倒が増える
- しびれ・脱力が広がる、排尿が出にくい/失禁が出る
→ いずれも早めに整形外科・脊椎外科を受診。画像で圧迫の程度を確認します。
まとめ
- OPLLはゆっくり進行し、時に外傷で段差的に悪化します。
- 脊髄症状(巧緻障害・歩行障害・排尿障害)が出たら手術検討。
- 進行度は病変の形・範囲、脊柱管の狭さ、代謝因子などで大きく変わります。
- 早期受診と適切なタイミングの介入が将来の機能を左右します。
<後縦靱帯骨化症>の治療法は?
目的
- 脊髄・神経根の圧迫を減らす(症状の進行を止める/改善)
- 転倒や外傷での急激悪化を防ぐ
- 痛みやしびれなど生活の質を保つ
1) 保存療法(軽症・進行が遅い場合)
- 生活指導:頚部の過伸展・反復的な強いねじりを避ける、転倒予防。
- 薬物:アセトアミノフェン、必要に応じて神経障害性疼痛薬(プレガバリン等)。
- 装具:頚椎カラーは短期間の疼痛コントロール目的に限る。
- リハビリ:姿勢・体幹/頚部周囲筋の調整、バランス訓練。
※骨化そのものを止める確立薬はありません。保存療法は症状緩和と機能維持が目的です。
2) 手術適応(目安)
- 脊髄症状がある/進行している(巧緻運動障害、歩行障害、膀胱直腸障害 など)
- 保存療法で改善しない神経根症状(強いしびれ・筋力低下)
- 占拠率が高い/脊柱管狭小が強い/頚椎配列が不良 など画像上の高リスク
- 転倒やむち打ち等で急悪化の既往・懸念が強い場合
3) 術式の選び方(ざっくり指針)
選択は病変の範囲・厚み(占拠率)・頚椎の配列(前弯/後弯)・患者さんの全身状態で決まります。
A. 後方アプローチ
- 椎弓形成術(Laminoplasty)
- 適応:多椎間病変で、頚椎前弯が保たれている例。
- 長所:前方より低侵襲、広範囲を一度に減圧。
- 短所:高度後弯や占拠率が極端に高い病変では効果が乏しいことあり。
- 椎弓切除術+固定(Laminectomy+Fusion)
- 適応:配列不良(後弯傾向)や不安定性がある例。
- 長所:減圧+配列の矯正・安定化が同時にできる。
- 短所:固定範囲が広いと可動域が減る。
B. 前方アプローチ
- 前方除圧固定(椎体切除/椎間板切除+骨化塊摘出)
- 適応:占拠率が高い局所病変、前弯が乏しいのに前方からの直接減圧が必要な例。
- 長所:直接骨化塊を取り除けるため十分な除圧が得やすい。
- 短所:硬膜骨化の合併があると難易度・合併症リスク(髄液漏等)が上がる、手術侵襲も大きい。
C. 併用・段階的手術
- 病変形態やリスクにより、前方+後方の組合せや段階的手術を選ぶこともあります。
4) 合併症と周術期の注意
- 硬膜損傷・髄液漏:硬膜への骨化癒着(“ダブルレイヤーサイン”等)ではリスク上昇。
- 術後C5麻痺、感染、出血、偽関節/隣接椎間障害 など。
- 糖尿病・肥満・骨粗鬆症の最適化は術後成績に直結(血糖・体重・骨代謝の事前管理)。
- 禁煙:創傷治癒・骨癒合のためも重要。
5) 術後リハビリとフォロー
- 早期離床・歩行訓練/巧緻運動訓練で機能回復を促進。
- 転倒予防教育、頚部過負荷を避ける生活動作指導。
- 定期的に神経所見と画像を評価(再狭窄・隣接レベル進行の確認)。
- 術前の障害が長い/強いほど回復は限定的になりやすいので、タイミングが鍵。
6) 受診時の相談ポイント(チェックリスト)
- 症状の推移:歩行距離、手の細かい動作、排尿状況
- 画像要素:占拠率・病変レベル数・頚椎配列(前弯/後弯)・硬膜骨化の有無
- 既往症:糖尿病・心血管病・骨粗鬆症・喫煙
- 仕事・介護など可動域と復職の希望(術式選択に影響)
まとめ
- 軽症→保存、脊髄症状や進行→手術が基本。
- **後方(形成/切除+固定)か前方(直接除圧固定)**かは、範囲・占拠率・配列で選ぶ。
- 予後は術前の重症度と介入タイミングで大きく左右。全身管理と術後リハで転帰の最適化を目指します。
<後縦靱帯骨化症>の日常生活の注意点
<後縦靱帯骨化症(OPLL)>の日常生活の注意点を“首への負担を減らす・転倒を防ぐ・悪化サインを見逃さない”の3本柱でまとめます。
1) 首に負担をかけないコツ
- 動作・姿勢
- 首の強い反らし(過伸展)・急なねじりは避ける(のけぞって上を見る作業、天井の電球交換、ヘッドレストから頭だけ反らす等)。
- 長時間同じ姿勢を続けない:PCやスマホは目線の高さに。30–60分ごとに1–2分ストレッチ。
- 荷物は体に近づけて持つ。片手だけで重い物を持ち続けない。
- 運動
- 低衝撃の有酸素運動(ウォーキング、エアロバイク、プール歩行)が基本。
- 体幹・肩甲帯の安定化トレーニング(無理のない範囲)。首を反らす強い筋トレやジャンプ系、接触・衝撃の大きい運動は控える。
- 整体・カイロ等の頚椎への高速スラスト操作は避ける。
- 仕事・家事の工夫
- 高所作業・長時間の上向き姿勢はこまめに休憩。必要なら脚立や道具で目線を下げる。
- デスクは椅子の高さ・モニタ位置・キーボード距離を調整して前かがみ/のけぞりを減らす。
2) 転倒・外傷を防ぐ
- 靴は滑りにくい・かかと安定のものを。家の段差・浴室・階段に手すり/滑り止め。
- 夜間の足元灯、散乱物を片づける。ふらつきがあれば杖や手すりの活用、視力・血圧の見直しも。
- 車の運転は、しびれ・脱力・視野移動で不安がある時は控える。長距離はこまめに休憩・ストレッチ。
3) 痛み・しびれへのセルフケア
- 温罨法(湯たんぽ・蒸しタオル)で筋緊張を和らげる(10–15分、低温やけどに注意)。冷やして楽な人は短時間のアイシングでも可。
- 鎮痛薬はアセトアミノフェンが無難。NSAIDsの長期常用は避ける(胃腸・腎・心血管リスク)。薬は主治医と相談。
- 頚椎カラーは短期間のみ(長期固定は筋力低下の恐れ)。
4) 体重・代謝のコントロール
- 糖尿病・脂質異常・高血圧の管理は重要(進行リスクの低減に寄与)。
- 禁煙、バランス食(減塩・適正カロリー・十分なたんぱく質/野菜)を心がける。
5) 眠り方・日常の細かな工夫
- 枕は首が反らない高さ(仰向けで顎が上がらない)。うつ伏せ寝は避ける。
- スマホは顔の正面・目線の高さで。長電話はヘッドセットを使い、肩と頬で挟まない。
- 旅行・長距離移動は頚枕・休憩を活用。
6) 受診の目安(悪化サイン)
- 手の不器用さが増える(ボタン掛け・書字の悪化)
- 歩行のふらつき/突っ張り、転倒が増える、階段で手すり必須になった
- 力が入りにくい・感覚が広く鈍い
- 排尿・排便の変化(出にくい、失禁など)
- 転倒・追突などの後に症状が急に悪化
→ いずれも早めに整形外科・脊椎外科を受診。画像で圧迫度合いの再評価を。
7) 手術後なら
- 指示どおり段階的に活動再開・リハビリ継続。
- 創部の異常(発赤・発熱・滲出)や発熱、姿勢で変わる頭痛・透明な漏れ液があればすぐ受診(感染・髄液漏の可能性)。
- 喫煙中止・血糖管理で創傷治癒と骨癒合をサポート。
ひとことまとめ
- **「首を守る姿勢・動作」+「転倒予防」+「代謝管理」**が基本。
- 脊髄症状のサインを見逃さず、早期受診が将来の機能を左右します。
<後縦靱帯骨化症>の最新情報
重度圧迫(COR>50–60%)/K-line(−)や外傷合併例では、前方直達(ACAF/ADF/ACCFなど)の優位性を支持するデータが強化。(2025)